Cette page comporte des informations sur votre maladie ainsi que sur l’organisation de votre prise en charge au sein du Groupe Hospitalier Diaconesses Croix Saint-Simon. Vous trouverez à la fin du document les numéros de téléphone permettant de joindre les différents intervenants qui participeront à votre prise en charge.
Un document correspondant à votre plan de soin personnalisé vous sera remis après le passage du dossier en réunion de concertation pluridisciplinaire (RCP).
La prise en charge du cancer du col de l'utérus est en continuelle évolution avec la mise en place d’essai thérapeutique et l’apparition de nouvelles molécules. Le programme thérapeutique que nous vous proposons est conforme aux recommandations de l'INCA, de la Haute Autorité de Santé et suivra naturellement leurs nouvelles orientations.
Quelques généralités
Le cancer du col de l’utérus peut être découvert sur un frottis de dépistage. Il s’agit alors souvent d’un stade précoce et parfois, devant des saignements entre les règles ou des douleurs du bas ventre et du dos en cas de stade avancé. Il est dans la majorité des cas en rapport avec un virus appelé papillomavirus et plus précisément avec une variété de ce virus appelé « oncogène » qui favorise le développement de tumeur. Ce virus est très fréquent et la plupart des patientes ayant une activité sexuelle, ont été en contact avec ce virus sans développer la maladie.
La prise en charge du cancer du col de l’utérus a beaucoup changé ces dix dernières années et continue d’évoluer. De grandes améliorations ont été obtenues que ce soit dans le pronostic des formes avancées et dans la tolérance du traitement.
Le traitement des formes avancées repose essentiellement sur la radiothérapie associée à une petite chimiothérapie pour améliorer l’efficacité de l’irradiation (radio-chimiothérapie concomitante) tandis que la prise en charge des formes précoces repose avant tout sur la chirurgie, le plus souvent associée à une petite radiothérapie localisée sur la tumeur appelée curiethérapie. Un bilan radiologique rigoureux et complet comportant au minimum une IRM pelvienne et un scanner thoraco-abdomino-pelvien est nécessaire afin de définir au mieux votre prise en charge.
Ces différents traitements ne laissent pas de possibilité de grossesse ultérieure et les indications de traitement conservateur sont assez limitées.
La chirurgie
Si la chirurgie a perdu beaucoup de place aux profits de la radiothérapie dans la prise en charge des cancers du col de l’utérus, elle reste le traitement privilégié des formes précoces avec de très bons résultats en termes de guérisons.
La chirurgie des stades précoces
Colpohysterectomie élargie
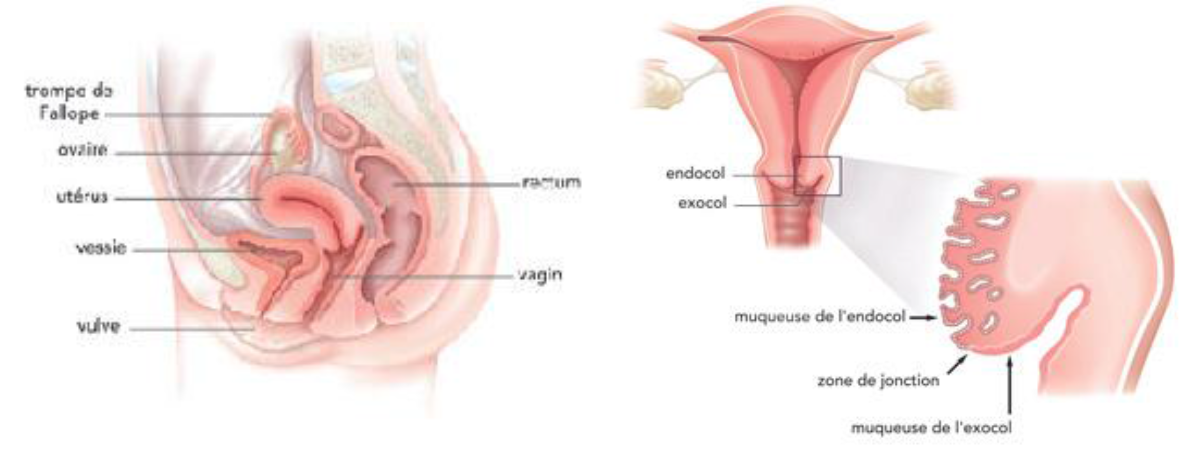
Le traitement de référence est la colpohystérectomie élargie avec ablation des ovaires associée au curage pelvien (CHL).
Cette intervention consiste à retirer l’utérus, les ovaires, une petite collerette de vagin, les vaisseaux qui arrivent à l’utérus (le paramètre) et les ganglions pelviens.
Il est le plus souvent possible de réaliser une recherche de ganglion sentinelle, qui correspond au 1er ganglion du réseau de lymphatique assurant le drainage du col de l’utérus. Si ces ganglions sont retrouvés des 2 côtés, il n’est alors pas nécessaire de réaliser le curage pelvien qui consiste à retirer l’ensemble des ganglions pelviens. Cette chirurgie est réalisée en initial en cas de petit cancer de l’utérus inférieur à 2cm et généralement par coelioscopie standard ou robot-assistée.
La durée d’hospitalisation est habituellement de 4 jours. Les patientes sont généralement peu douloureuses et se rétablissent assez vite après l’intervention. Elles sont réalimentées le lendemain de l’intervention et déperfusées le deuxième jour. La sonde urinaire est retirée le 4eme jour.
Après le retrait de la sonde urinaire il est nécessaire de vérifier que vous n’avez pas de difficultés à vider votre vessie par la surveillance des résidus post mictionnels. Cela consiste à mesurer ce qui reste dans votre vessie après la miction.
Les principales complications de cette chirurgie sont urinaires et sont relativement rares.
- Une difficulté pour uriner, voire un blocage, peut survenir si les paramètres ont été retirés lors de la chirurgie. Cette rétention urinaire est due à l’ablation des nerfs qui contrôlent la vessie et qui sont localisés dans les paramètres. Ce trouble nécessite parfois des autosondages lors du retour au domicile (évacuation des urines par une sonde posée par la patiente elle-même), mais il disparaît habituellement en quelques jours ou quelques mois.
- Une ouverture anormale (appelée fistule) entre les uretères et le vagin ou entre la vessie et le vagin. La fistule peut induire un passage des urines par le vagin. Cette complication rare survient dans le mois qui suit l’opération. Elle implique la mise en place d’une sonde dans l’uretère. Si elle persiste, une nouvelle intervention chirurgicale est parfois nécessaire ;
- Un rétrécissement des uretères (sténose). La sténose se manifeste par des douleurs lombaires ou de la fièvre ou elle peut être découverte lors d’un examen radiologique. Elle peut survenir longtemps après l’opération. Elle peut nécessiter de mettre en place une sonde dans l’uretère pendant plusieurs mois.
- Une accumulation de lymphe (appelée lymphocèle) peut se produire dans la région où les ganglions lymphatiques ont été retirés. Seules les lymphocèles qui provoquent des symptômes (gêne, douleur, dysfonctionnement rénal) sont traitées. Le plus souvent, une ponction ou un drainage est réalisé pour évacuer le liquide.
- Un oedème dû à l’obstruction d’un vaisseau lymphatique* (lymphoedème) peut se former au niveau de l’une ou des deux jambes et provoquer leur gonflement. Pour traiter ce trouble, le médecin vous prescrit des bas de contention et vous informe des précautions à prendre, comme éviter les blessures, les piqûres, les injections, les coups de soleil, les températures extrêmes ou les voyages en avion.
- Hématome ou infection au niveau de la plaie. Les hématomes ou les infections au niveau de la plaie sont généralement traités à l’aide de soins locaux. Toutefois, s’ils ne disparaissent pas, une nouvelle opération est parfois nécessaire.
- Une anesthésie de la face antérieure de la cuisse peut survenir après l’ablation des ganglions pelviens, le plus souvent transitoire.
- Enfin, malheureusement après cette chirurgie, une grossesse ne sera pas possible.
Pour des tumeurs un peu plus volumineuses, mais faisant encore partie des formes précoces, on réalisera une curiethérapie avant l’intervention.
Il s’agit d’une radiothérapie très localisée sur la tumeur, nécessitant une hospitalisation de 4-5 jours, elle permet de diminuer de manière importante la taille de la tumeur et de faciliter la chirurgie secondaire. La chirurgie est réalisée 6 semaines après la curiethérapie.
Pendant l’intervention, les ganglions sont analysés et si ils sont porteurs de cellules tumorales, il sera alors nécessaire d’effectuer le curage lombo-aortique (ablation des ganglions autour de l’aorte) pour savoir si ceux-là également sont atteints, l’ablation de l’utérus ne sera alors pas forcément nécessaire.
En effet, l’atteinte des ganglions pelviens change la prise en charge, le traitement reposera alors sur la radio-chimiothérapie-concomitante pelvienne. L’évaluation précise des ganglions lombo-aortiques est nécessaire pour savoir si l’irradiation doit être étendue en lombo-aortique.
Les résultats de l’analyse de la pièce opératoires sont obtenus en 10 jours puis le dossier est présenté à la RCP (réunion de concertation pluridisciplinaire entre différents spécialistes : chirurgien, oncologue, radiologue, anatomopathologiste afin de décider du meilleur traitement). Parfois lors de l’analyse définitive des ganglions, des micrometastases non retrouvées pendant l’examen extemporané (durant l’intervention) sont finalement mises en évidence. On programmera alors de la même manière le curage lombo-aortique avant de commencer la radio-chimiothérapie concomitante.
La trachéléctomie élargie
Un traitement chirurgical conservateur peut néanmoins dans certains cas être envisagé mais il existe des critères très stricts pour pouvoir en bénéficier. On réalise alors une trachéléctomie élargie qui consiste à retirer le col de l’utérus en totalité ainsi que le paramètre et les ganglions pelviens.
La chirurgie des formes micro-invasives
 Enfin les formes micro-invasives (Stades 1a) bénéficieront d’une prise en charge chirurgicale exclusive par une large conisation (ce qui consiste à retirer par les voies naturelles un large cône de col) chez les patientes désireuses de grossesse et hystérectomie avec conservation ovarienne en l’absence de désir de grossesse. Selon les cas une exploration des ganglions (curage pelvien) pourra être associée.
Enfin les formes micro-invasives (Stades 1a) bénéficieront d’une prise en charge chirurgicale exclusive par une large conisation (ce qui consiste à retirer par les voies naturelles un large cône de col) chez les patientes désireuses de grossesse et hystérectomie avec conservation ovarienne en l’absence de désir de grossesse. Selon les cas une exploration des ganglions (curage pelvien) pourra être associée.
La chirurgie des stades avancés
Le curage lombo-aortique

Un curage lombo-aortique retropéritonéale, qui consiste à retirer par coelioscopie les ganglions situés autour de l'aorte, est parfois indiqué en cas de stade avancé.
La prise en charge débute alors par la réalisation d'un Pet-Scanner qui constitue le meilleur examen pour évaluer une atteinte des ganglions (relativement fréquente pour les stades avancés).
En cas d'atteinte des ganglions lomboaortique la radiothérapie pelvienne est alors étendue au niveau lombo-aortique pour traiter les ganglions. Si le Pet-scanner constitue le meilleur examen, il existe tout de même des faux négatifs, raison pour laquelle en l'absence d'atteinte des ganglions lombo-aortique sur le Pet-scanner un curage ganglionnaire est souhaitable.
Le curage lombo-aortique est réalisé par coelioscopie, l’intervention dure 2 à 3 heures et consiste à retirer les ganglions autour de l’aorte.
Les patientes sont généralement hospitalisées 3 jours. La principale complication est la survenue d’un lymphocèle pouvant nécessiter des ponctions sous échographie.
En cas de saignement important pendant l’intervention, situation rarissime il pourrait être nécessaire de faire une laparotomie (incision verticale de part et d’autre de l’ombilic) pour contrôler le saignement.
La chirurgie de clôture des formes avancées
La chirurgie de clôture des stades avancés après le traitement par radio-chimiothérapie est réalisée 6 semaines après la fin du traitement après une IRM pelvienne évaluant le reliquat tumoral. La chirurgie consistera en l’absence de volumineux reliquat en une colpohystérectomie élargie+ lymphadenectomie pelvienne par coelioscopie+/- robot-assistée.
L’exérèse chirurgicale de la tumeur peut être également nécessaire en cas de stade avancé si la patiente a déjà eu de la radiothérapie dans cette zone, une deuxième irradiation n’étant généralement pas possible.
La chirurgie sera alors adaptée à l’importance de la maladie ou du reliquat si celle-ci fait suite à un traitement par radio-chimiothérapie. Elle comportera au minimum l’exérèse de l’utérus, des ovaires et d’une petite zone vaginale.
La chirurgie après radiothérapie expose à un peu plus de complications notamment urinaires.
En cas de reliquat important touchant la vessie ou le rectum, il peut être nécessaire de retirer également la vessie et le rectum. Cette chirurgie lourde et mutilante n’est généralement pas réalisée en cas d’atteinte des ganglions lombo-aortiques. On s’orientera alors plutôt vers une chimiothérapie.
La curiethérapie
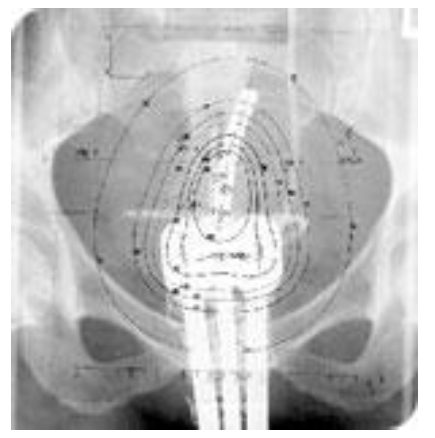 La curiethérapie utéro-vaginale est indiquée en cas de forme précoce supérieure à 2cm avant la chirurgie pour faire diminuer la taille de la tumeur et faciliter la chirurgie et en cas de forme avancée en complément de la radio-chimiothérapie concomitante.
La curiethérapie utéro-vaginale est indiquée en cas de forme précoce supérieure à 2cm avant la chirurgie pour faire diminuer la taille de la tumeur et faciliter la chirurgie et en cas de forme avancée en complément de la radio-chimiothérapie concomitante.
La curiethérapie est une radiothérapie interne. Elle consiste à placer des éléments radioactifs directement au contact de la tumeur, ou dans la tumeur elle-même. Les éléments radioactifs, qu’on appelle aussi sources radioactives, sont insérés dans un applicateur qui a été introduit dans le vagin et placé contre la tumeur ou dans la tumeur elle-même. La mise en place du dispositif se fait lors d’une courte anesthésie générale. Du fait de sa radioactivité, la source libère spontanément au cours du temps des rayons qui vont détruire les cellules cancéreuses. La curiethérapie permet de délivrer de façon ciblée sur le col de l’utérus des doses plus élevées que lors de la radiothérapie externe.
La curiethérapie nécessite une hospitalisation dont la durée varie de 2 à 6 jours en général. Du fait de l’utilisation de sources radioactives, vous êtes hospitalisée dans un service spécialisé en chambre protégée. Il s’agit d’une chambre d’aspect extérieur normal (avec fenêtre), mais dont les murs disposent d’une protection renforcée vis-à-vis des rayonnements radioactifs.
Pendant la durée de l’hospitalisation, vous restez allongée la plupart du temps et vous ne pouvez pas sortir de la chambre protégée jusqu’au retrait du dispositif. Vous pouvez recevoir vos proches quelques minutes par jour. Leur visite doit être systématiquement signalée aux infirmières de façon à ce que le traitement soit interrompu.
La radiochimiothérapie concomitante
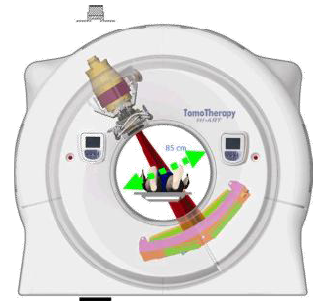
La radiochimiothérapie concomitante est le traitement de référence des formes avancées. Elle correspond à une radiothérapie pelvienne associée à une irradiation lombo-aortique en cas d’atteinte des ganglions potentialisée par une chimiothérapie effectuée une fois par semaine. Cette association a pour but de renforcer l’action respective de chacun des traitements. La chimiothérapie a sa propre action de destruction des cellules cancéreuses, mais elle les rend aussi plus sensibles aux rayonnements.
Concrètement, le protocole consiste le plus souvent à réaliser 5 séances de radiothérapie externe et une séance de chimiothérapie, par semaine, pendant 5 semaines. Parfois, une séance de chimiothérapie est proposée pendant la curiethérapie. Cette chimiothérapie ne nécessite pas la pose d’une chambre implantable et ne fait pas perdre les cheveux. Néanmoins, elle peut ne pas être très bien supportée, pour cette raison vous serez hospitalisée une nuit lors de la première injection. Les autres semaines elle s’effectuera en hôpital de jour.
Avant de commencer la radiochimiothérapie, une consultation de pré-radiothérapie sera organisée qui vous expliquera alors les modalités précises de votre traitement personnel.
La radiothérapie sera réalisée au centre de radiothérapie de la clinique Harthmann (paris 16em).
Le traitement par radiothérapie est un traitement personnalisé qui tient compte de l’anatomie de chaque patiente. Le scanner-dosimétrique de repérage est l’étape préliminaire indispensable avant tout début de traitement. Il permet à l’équipe de radiothérapie d’effectuer les calculs nécessaires à l’obtention de l’irradiation la plus ciblée sur la zone à irradier et la plus efficace.
Le traitement de radiothérapie est totalement indolore. Lors de chaque séance, vous reprendrez une position identique et il vous sera demandé d’être immobile pendant la durée de la séance.
Le temps de présence dans la salle de traitement est généralement de 15 minutes environ. Le temps d’irradiation lui-même est de courte durée, de l’ordre de quelques minutes. L’appareil tourne autour de vous sans jamais vous toucher. L’irradiation est invisible et indolore. Vous ne ressentez aucune sensation particulière. Les séances de radiothérapie externe ne rendent pas radioactif : il n’y a donc pas de précaution à prendre vis-à-vis de votre entourage une fois la séance terminée.
Les effets secondaires dits immédiats, aigus ou précoces se produisent pendant le traitement et les quelques semaines qui suivent. Ils sont souvent transitoires.
- Toute radiothérapie réalisée au niveau du pelvis peut provoquer des troubles digestifs et notamment des diarrhées. Les diarrhées se manifestent le plus souvent après les deux premières semaines de traitement. Des nausées et des vomissements peuvent apparaître si l’irradiation a été étendue à la partie supérieure de l’abdomen. Des médicaments tels que des antidiarrhéiques, des antalgiques ou des médicaments contre les vomissements peuvent vous être prescrits pour limiter ces troubles.
- Une inflammation du vagin se produit systématiquement, mais, le plus souvent, elle ne provoque pas de symptôme. Lorsque le vagin a été irradié en totalité, des réactions cutanées au niveau de la vulve peuvent se produire en fin de traitement. Elles sont traitées par des soins locaux. Parfois, des troubles urinaires surviennent, comme une envie fréquente d’uriner.
- Les troubles cutanés se manifestent par la perte transitoire des poils pubiens ou par une rougeur de la peau (érythème), notamment au niveau du sillon interfessier. L’érythème est traité par l’application d’éosine.
- Enfin, une ménopause prématurée sera induite par la radiothérapie externe. Elle se manifeste par l’arrêt des règles et par des symptômes tels que des bouffées de chaleur.
A distance de la radiothérapie peuvent survenir des complications digestives avec des occlusions liées à ce qu’on appelle un grêle radique et qui peut nécessiter l’exérèse d’une partie de l’intestin irradié.
Il arrive également qu’une fistule, ouverture anormale, se crée entre le rectum et le vagin ou entre la vessie et le vagin. C’est une complication grave, mais rare. Le traitement des fistules dépend de leur étendue. Elles peuvent nécessiter une intervention chirurgicale.
La chimiothérapie
 La chimiothérapie n’est actuellement indiquée qu’en cas de forme généralisée ou de récidive inopérable en zone irradiée.
La chimiothérapie n’est actuellement indiquée qu’en cas de forme généralisée ou de récidive inopérable en zone irradiée.
La décision de chimiothérapie est prise en réunion pluridisciplinaire (RCP) vous serez ensuite vue en consultation par les médecins du service d’oncologie médicale qui vous expliqueront le déroulement de cette chimiothérapie, les modalités et les effets secondaires éventuels.
Cette chimiothérapie contrairement à celle associée à la radiothérapie se fait par injection et nécessite la pose d’une chambre implantable en raison du caractère délétère pour les veines des produits utilisés.
Modalités
Le schéma classique fait appel à deux molécules et comporte 6 séances à raison d’une séance toutes les 3 semaines.
L’administration de la chimiothérapie se fait en hôpital de jour c'est-à-dire que l'ensemble de la cure est effectué dans la journée et vous repartez chez vous le soir.
D’autres médicaments sont associés le jour de la chimiothérapie et les jours suivants, pour réduire ses effets secondaires (nausées, parfois anémie ou chute des globules blancs par exemple).
Effets secondaires
Les effets secondaires les plus fréquemment rencontrés bien que non systématiques sont la fatigue, les nausées, les troubles du transit, les douleurs à l’estomac, la fièvre (pouvant parfois conduire à la mise sous antibiotiques et parfois à une hospitalisation), des fourmillements dans les pieds… Les patientes peuvent également présenter des irritations de la bouche avec des aphtes pour lesquels sont prescrits des bains de bouche. La perte des cheveux est assez fréquente et dépend des produits utilisés et des modalités d’administration.
Les effets indésirables dépendent de chaque protocole. Des explications vous seront données sur les effets les plus fréquemment rencontrés avec le traitement qui vous sera proposé. Il existe des traitements adaptés vous permettant une meilleure tolérance de la chimiothérapie.
Surveillance durant la chimiothérapie
Une prise de sang devra être réalisée et faxée au service avant la réalisation de chaque cure de chimiothérapie.
Elle nous aidera à évaluer comment vous tolérez le traitement et à l’adapter si besoin.
Il peut vous être proposé de participer à des essais thérapeutiques vous permettant par exemple de vous faire bénéficier de nouvelles molécules.
Pose de chambre implantable
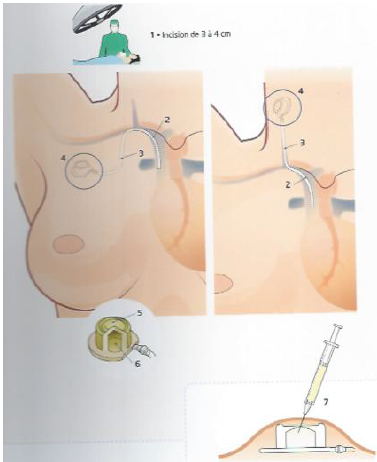 La chambre implantable (parfois appelée PAC) est un dispositif comportant un cathéter (fin tuyau introduit dans une veine du cou ou du thorax) relié à un boîtier implanté sous la peau.
La chambre implantable (parfois appelée PAC) est un dispositif comportant un cathéter (fin tuyau introduit dans une veine du cou ou du thorax) relié à un boîtier implanté sous la peau.
Son but est d’administrer les chimiothérapies intraveineuses sans altérer les veines de vos bras et en préservant votre confort et vos activités quotidiennes. L’accès au boîtier est réalisé au moyen d’une aiguille spéciale (aiguille de Huber). La pose de l’aiguille est rendue indolore par la mise en place d’un patch d’Emla (produit anesthésiant). La pose de chambre est réalisée en ambulatoire après le rendez-vous avec l’oncologue et avant le début de la chimiothérapie.
Le jour de la pose de chambre, il est inutile d’être à jeun, vous prendrez une douche à votre domicile avec un antiseptique type Bétadine, puis vous aurez rendez-vous au service de chirurgie ambulatoire 01 44 74 11 44.
L'opération peut être réalisée sous anesthésie locale ou sous anesthésie générale et dure environ 30-40 minutes. Dans l’immense majorité des cas, la pose se passe sans problème. Très exceptionnellement, il peut y avoir un hématome qui disparaîtra en quelques jours ou des douleurs qui céderont avec la prise d’antalgiques (paracétamol, etc.).
Pendant 8 jours, il faudra éviter de mouiller la cicatrice. Vous pourrez ensuite prendre des douches ainsi que des bains sans aucun problème, y compris à la mer et à la piscine.
Certains problèmes peuvent survenir au cours de l’utilisation de la chambre :
- elle peut se boucher. Dans ce cas, des traitements visant à la déboucher sont appliqués.
- l’infection de la chambre survient dans moins de 5 % des cas et se peut se traduire par de la fièvre et/ou des frissons, des douleurs ou une inflammation locale. Ces signes nécessitent une consultation urgente pour démarrer un traitement antibiotique et parfois (pas toujours) changer le dispositif ;
- une thrombose (phlébite) de la veine survient dans environ 3 % des cas et se traduit par des douleurs et/ou un gonflement du cou ou du bras. Dans ce cas un traitement anticoagulant est prescrit et il n’est généralement pas nécessaire de retirer la chambre.
Surveillance après traitement
Après avoir été traitée, il est indispensable que la patiente soit suivie et examinée régulièrement.
Les contrôles consistent en une consultation tous les 4 mois pendant 1 an puis tous les 6 mois avec examen clinique, frottis cervico-vaginal +/- IRM pelvienne en cas de doute.
Cette surveillance est effectuée en alternance par le chirurgien, le radiothérapeute et/ou l'oncologue.
Traitement d’une récidive pelvienne isolée
Même s’il s’agit d’une éventualité assez rare, une rechute pelvienne isolée peut survenir le plus souvent en cas de stade avancé.
Le traitement d’une récidive pelvienne en zone irradiée va reposer sur la chirurgie ou la chimiothérapie car une nouvelle irradiation n’est pas possible. La chirurgie sera adaptée à la taille et à la localisation de la récidive et peut nécessiter l’ablation du rectum et de la totalité ou d’une partie de la vessie avec dans certains cas mise en place définitive de poches pour les urines ou pour les selles. Cette chirurgie lourde et difficile psychologiquement ne sera envisagée qu’après un Petscan éliminant le diagnostic une maladie généralisée.
Si le traitement initial n’a pas comporté de radiothérapie, une irradiation sera alors préférée.
Accès aux traitements dits de supports : 01 44 74 28 23
Consultation infirmière
Nous vous proposons de rencontrer une infirmière du service pendant une consultation afin que vous puissiez poser toutes les questions que vous souhaitez sur l’organisation du traitement et du service.
Soutien psychologique
Vous pouvez rencontrer une psychologue au cours de votre hospitalisation (parlez-en avec le médecin ou l’infirmière qui vous mettra en lien avec elle). En cas de besoin, elle peut être sollicitée par votre famille.
Consultation douleur
En cas de douleurs persistantes, les médecins du service ou votre médecin traitant peuvent vous adresser à la consultation soit en externe soit lors de votre passage en hôpital de jour.
Consultation diététique
Vous pouvez rencontrer une diététicienne qui vous conseillera quant à votre alimentation.
D’autres soins de supports notamment de rééducation (kinésithérapeute, ergothérapeute) peuvent vous être prescrits pour une prise en charge à l’extérieur de l’établissement.
Accompagnement social
Dans le cadre de votre maladie, vous bénéficiez d'une prise en charge à 100% (ALD). Contactez votre médecin traitant pour réaliser les démarches


